تشير إلى عيوب في القلب موجودة منذ الولادة؛ حيث أن نحو 6 إلى 8 أطفال من بين كل 1000 مولود حي يكونون مصابين بعيب قلبي خلقي.
عندما تأخذ بعين الاعتبار أنه بعد 3 أسابيع من الإخصاب يتكوّن القلب من أنبوب دقيق يبني نفسه بحيث تكتمل كافة أجزائه الأساسية في الأسبوع الثامن، يكون من اللافت للنظر أن الأمور تمشي بشكل صحيح غالبا.
فإذا كان طفلك مصابا بعيب قلبي خلقي، فربّما يتبادر إلى ذهنك عدد من الأسئلة: ما هو الخطأ بالضبط؟ كيف حدث؟ ما مدى تأثيره في حياة طفلك؟ كيف نتصرف إزاء الأمر؟ وسيجيبك الطبيب عن هذه الأسئلة بشكل نوعي لأنها ترتبط بأسرتك، لكن هذا المقطع يعطيك خلفية عامة تساعدك على فهم المعلومات.
التقدّم المستمر
لقد قادت إمكانية إيقاف القلب مؤقتا باستعمال آلة تقوم بوظيفته ووظيفة الرئتين (المجازة القلبية الرئوية Cardiopulmonary Bypass) إلى تقدّم مدهش في معالجة أمراض القلب الخلقية؛ وأول ما أجريت جراحة القلب المفتوح في عيادة مايو Mayo Clinic لمرض قلبي خلقي في العام 1955؛ وأجريت أكثر من 10000 عملية قلب مفتوح، معظمها لأمراض القلب الخلقية، خلال السنوات الخمس عشرة الماضية. وتتواصل الخطوات الواسعة في كشف أمراض القلب الخلقية وتقييمها ومعالجتها؛ ونتيجة لذلك، بقيت أعداد كبيرة من الناس على قيد الحياة وبصحة جيدة، في حين كانوا يموتون في مرحلة باكرة من العمر (نحو 11 مليون شخص في الولايات المتحدة). وتتضح الأدلة على ذلك من الكثير من الفتيات اللواتي خضعن لجراحة تصحيحية لمشاكل القلب الخلقية، ثم كبرن وأنجبن الأطفال.
وما يزال التقدّم مستمرا. يستطيع الفحص بالموجات فوق الصوتية اليوم كشف بعض المشاكل في الأسبوع الثامن من الحمل تقريبا، وذلك قبل ولادة الطفل، ويمكن أن يسمح ذلك بزيادة استعمال الجراحة داخل الرحم قبل الولادة؛ وبناء على هذا التطوّر الهائل، يمكن أن نتفاءل بمستقبل المصابين بأمراض القلب الخلقية.
تصنيف العيوب الخلقية
يمكن أن يصاب أي جزء من الجهاز القلبي الوعائي بمشاكل خلقية، وقد يحدث أكثر من عيب في القلب نفسه؛ وتكون بعض العيوب خفيفة بحيث لا تلاحظ عند الولادة؛ بينما تؤدي عيوب أخرى إلى مشاكل كبيرة بعد ولادة الطفل بفترة قصيرة. وتشتمل العيوب الشائعة على ما يلي:
• التشكّل الشاذ للأوعية الدموية مما يعيق الجريان الدموي.
• الصمامات التي تسدّ الجريان الدموي أو تسمح بالتسرّب الراجع (الخلفي) أو تكون غير موجودة.
• التوصيلات الخاطئة أو المعكوسة بين الشرايين الرئيسية والقلب أو بين الأوردة الرئيسية والقلب.
• العيوب في الحواجز بين الأذينين أو البطينين والتي تسمح بجريان الدم من الجهة اليمنى للقلب إلى اليسرى من دون المرور بالرئتين، أو من الجهة اليسرى إلى اليمنى من دون المرور ببقية الجسم.
وغالبا ما ينظر الأطباء إلى العيوب الخلقية من زاوية إحداثها لازرقاق الجلد (الزراق)؛ فربّما سمعت «بالأطفال الزرق»، فبعض دم هؤلاء يجول عبر أجسامهم من دون المرور بالرئتين للحصول على المزيد من الأكسجين، ولذلك تبدو جلودهم بلون أزرق داكن.
ما هي أسباب أمراض القلب الخلقية؟
يندر تحديد السبب الدقيق لمعظم العيوب القلبية الخلقية؛ ويعتقد معظم الخبراء أن جينات شاذة تتأثر وتتفاعل مع العوامل البيئية خلال تخلّق المضغة Embryo لإحداث المرض الخلقي؛ ولكن لا يمكن اكتشاف أي عامل بيئي غالبا، حيث لا توجد أجوبة واضحة في كثير من الأحيان.
تترافق شذوذات في الصبغيات (الكروموزومات) Chromosomes، بما في ذلك تلك المؤدية إلى متلازمة داون Down Syndrome، مع بعض العيوب القلبية الخلقية؛ كما يزداد الخطر بفعل بعض الأمراض المعدية، مثل الحصبة الألمانية لدى الأم خلال أوائل الحمل.
إذا كان لديك طفل أو شخص آخر في عائلتك مصاب بعيب قلبي خلقي، فقد تتساءل عن إمكانية ظهور مشاكل في الجيل القادم من الأطفال؛ وإذا لم نتعرّف إلى مشكلة صبغية معيّنة، أو إلى نموذج واضح لمرض قلبي وراثي موجود في شجرة العائلة، يعتقد معظم الخبراء أن خطر حدوث المرض القلبي لدى طفلك التالي هو 2 إلى %5 تقريبا – أقل من 1/20، وبكلمة أخرى فإن احتمال أن يكون طفلك التالي معافى هو.20/19
تدبير المرض القلبي الخلقي
يمكن أن يؤدي الكثير من أنماط أمراض القلب الخلقية إلى مشاكل هامة مباشرة أو أنها تبدأ بعد الولادة فورا، حتى إن بعضها قد يؤدي إلى تغيّرات غير قابلة للتعديل (دائمة) يمكن تصحيحها بالجراحة لاحقا في الحياة؛ ولذلك، هناك ميل مع السنين لإجراء جراحة الأطفال المصابين بمرض قلبي خلقي في مراحل باكرة من العمر.
فالفتحة في الحاجز الفاصل بين البطينين (العيب الحاجزي البطيني أو الفتحة بين البطينين) – على سبيل المثال – يمكن أن تؤدي إلى زيادة في الجريان الدموي نحو الرئتين، ومن ثمّ يرتفع الضغط الدموي فيهما؛ وقد يصبح ضغط الدم المرتفع مشكلة دائمة غير قابلة للتعديل ذاتيا، ويمكن أن تظهر هذه المضاعفة – التي تدعى عقدة إيزنمنغر Eisenmenger`s Complex – في الطفولة الباكرة أو يمكن أن تظهر بشكل مترق على مدى عدد من السنين، وذلك حسب شدة العيب؛ وعندما يظهر معقّد إيزنمنغر، لا يعود من المفيد إغلاق الفتحة بين البطينين.
تكون معظم العمليات تصليحية Reparative (أو شافية ما أمكن)، لكن لا بدّ من الرعاية الطبية المستمرة بوجه عام بعد الجراحة.
تكون بعض العمليات ملطّفة Palliative؛ ففي هذه العمليات الملطّفة، لا تكون المشكلة ثابتة إنما تجرى تعديلات تهدف إلى جعل الدوران يعمل في ظل الظروف القائمة ما أمكن؛ وفي بعض الحالات، يجرى التلطيف في عمر صغير للسماح للقلب والدوران بالنضج بحيث يمكن القيام بالعملية التصليحية لاحقا؛ وتكون العملية الملطّفة هي كل ما يمكن القيام به أحيانا.
يعد إجراء بلالوك – توسيغ Blalock-Taussig procedure أحد أوائل العمليات التصليحية، وقد أدى إلى تحسين أو تلطيف حالة المرضى المصابين بأمراض القلب الخلقية الزّراقيّة (المزرقّة) (المسبّبة لإزراق الجلد)؛ وقد سميت هذه العملية باسم الجرّاح وطبيب الأطفال الذي طوّرها في مستشفى جونز هوبكينز.
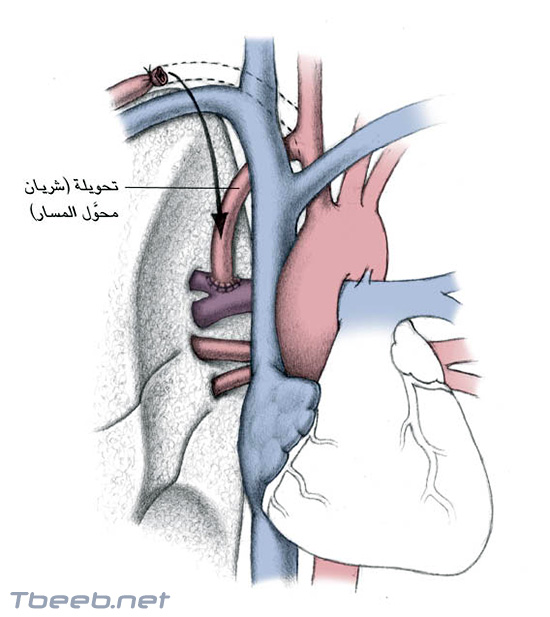
في الأمراض القلبية الزراقية، لا يجري ما يكفي من الدم عبر الرئتين لالتقاف الأكسجين اللازم لإمداد الجسم؛ وتتضمن عملية بلالوك – توسيغ زيادة الجريان الدموي عبر الرئتين بإجراء توصيل (تحويلة Shunt) خارج القلب بين شريان كبير في إحدى الذراعين وشريان كبير متجه إلى الرئتين؛ وهكذا، لا تؤدي عملية التحويلة هذه إلى تصحيح العيوب داخل القلب والمسبّبة للنقص الشديد في الجريان الدموي عبر الرئتين، وإنّما تخفّف (تلطّف) الزرقة والتعب بزيادة الجريان الدموي الرئوي.
يمكن أن يواصل القيام بعملية بلالوك – توسيغ عندما لا يتيسّر الإصلاح التام، أو عندما تقلّل المخاطر العامة بالقيام بعملية ملطّفة تحضيرية أولا في انتظار الإصلاح التام لاحقا.
ما هو المستقبل؟
يمكن أن تؤدي العيوب القلبية الخلقية، كما قد تتوقّع، إلى طيف واسع من العجز؛ فقد تكون شديدة جدّا بحيث لا يمكن أن تستمر الحياة بوجودها، أو تكون خفيفة جدّا بحيث لا يشعر بها؛ وتشتمل قائمة العيوب البسيطة هذه على الصمام الأبهري ذي الشرفتين (ثنائي الشرف) بدلا من ثلاث شرف، أو تدلّي الصمام التاجي أو الفتحة الصغيرة بين الأذينين.
لا تؤدي هذه الشذوذات إلى مشاكل أحيانا، ولكن تزداد تأثيراتها الضارة مع التقدّم في العمر أحيانا أخرى؛ فالطفل الذي لديه صمام أبهري ثنائي الشرف – على سبيل المثال – قد تكون وظيفة الصمام جيدة عنده، ومع تقدّمه في العمر قد يتثخّن الصمام ويتكلّس ويقود إلى تضيّق، أو ينكمش ويؤدي إلى تسرّب رجوعي للدم (قصور). ويمكن ألا تؤدي هذه التغيّرات إلى أعراض حتى منتصف العمر أو بعد ذلك.
يمكن تصحيح الكثير من العيوب القلبية الخلقية جراحيا في عمر صغير، وبذلك يمكن أن يعيش طفلك حياة طبيعية؛ لكن حتى بعد الجراحة التصحيحية لمرض قلبي خلقي، قد تبقى مشاكل أو تظهر لاحقا، لذلك يحتاج طفلك إلى مراقبة طبية مستمرّة؛ وتبقى اضطرابات النظم القلبي والتهاب الشغاف من أخطر المضاعفات حتى بعد عدد من السنوات.
يمكن أن يوصي طبيبك بالانتظار فترة من الزمن أحيانا قبل إصلاح العيب؛ وتشتمل الأسباب الداعية إلى هذا التأخير على ما يلي:
• لا تتفاقم المشكلة أبدا إذا انتظرت لفترة محدودة.
• يكون الطفل صغيرا جدا؛ فالعملية تكون أسهل بعمر أكبر.
وفي مثل هذه الحالات، يتوقّع ألاّ يكون لتأخير العملية أي تأثير في النتيجة لدى طفلك؛ أما في حالات أخرى، فقد يكون تأخير الجراحة ليس خيارا، ولكن لأن المشكلة غير موجودة أو التشخيص غير صحيح؛ إن بعض المشاكل الخلقية صعبة التشخيص كثيرا من دون القيام باختبارات عسيرة وخطرة ومكلفة، والتي لا تجرى إلا عند وجود اشتباه كبير بالعيب؛ فإذا لم يؤد العيب إلى مشاكل واضحة، فقد يزيد احتمال إغفاله بالفحوص الروتينية.
في بعض العيوب الخلقية أو الولادية مثل الفتحة بين البطينين (العيب الحاجزي البطيني)، قد يؤدي الدم الزائد الذي يتحوّل أو يتسرّب عبر الفتحة وعبر الرئتين إلى ضرر في الفروع الصغيرة النهائية للشريان الرئوي إذا أرجئت العملية لفترة طويلة؛ وقد يصبح الضرر كبيرا جدّا بحيث لا تعود عملية إغلاق العيب الحاجزي ممكنة؛ وإذا ما أصبح القلب ضعيفا بسبب ارتفاع ضغط الشريان الرئوي، فلا بد من زرع الرئتين أو العمل على توسيع الشرايين الرئوية بطريقة طبية حديثة.
أمثلة على الأمراض القلبية الخلقية
يمكن أن تحدث بعض العيوب وحدها، بينما تحدث عيوب أخرى بشكل مشترك؛ وفيما يلي وصف لبعض من الأنماط الكثيرة للعيوب القلبية الخلقية.
الشريان الشاذ قرب القلب
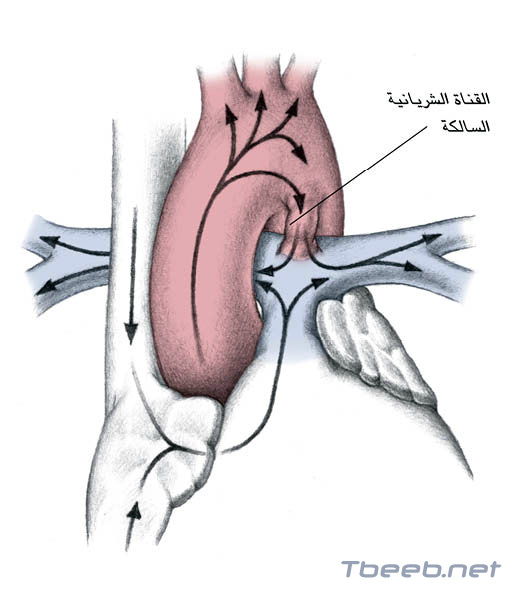
القناة الشريانية السالكة Patent ductus arteriosus
القناة الشريانية هي شريان يسمح للدم في الجنين بتجاوز الرئتين إلى حين تتمدّد الرئتان عند الولادة؛ وتنغلق هذه القناة عادة بعد الولادة؛ لكن عندما تبقى مفتوحة (سالكة)، يمكن أن يجري الدم من الأبهر إلى الشريان الرئوي. ويؤدي هذا العيب إلى إجهاد القلب وزيادة الجريان الدموي عبر الرئتين، وقد يقود إلى قصور القلب؛ ويكون المرض أكثر شيوعا لدى الرضّع من أمهات مصابات بالحصبة الألمانية في أوائل الحمل وفي الرضّع المولودين (قبل الأوان) Prematurely أو في أماكن مرتفعة.
غالبا ما تغلق القناة الشريانية السالكة تلقائيا لدى الأطفال الخدّج خلال أسابيع أو شهور من الولادة؛ فإذا بقيت القناة مفتوحة ولم يستجب قصور القلب للمعالجة الطبية، فقد يكون الإغلاق الجراحي ضروريا حتى خلال الطفولة؛ وعندما تغلق القناة، لا تعود هناك مشاكل أخرى؛ وتجري اليوم دراسة طرق جديدة لإغلاق القناة السالكة بسدادة Plug أو «مظلّة مضاعفة» عبر قثطار (أنبوب يمرّر من خلال وعاء دموي كبير إلى القلب).
تضيّق الأبهر Coarctation of Aorta
هو تضيّق يعيق الجريان الدموي من القلب إلى الجزء السفلي من الجسم ويرفع ضغط الدم؛ فإذا حدث قصور القلب، حتى خلال الطفولة، قد يكون استئصال القطعة المتضيّقة ضروريا؛ وتتراكم الخبرة اليوم بالنسبة إلى طريقة توسيع القطعة المتضيّقة بقثطار ذي بالون قابل للنفخ يجري توجيهه داخل المنطقة المتضيّقة من الأبهر؛ كما تستعمل أنابيب رقيقة (الإستنتات) Stents أيضا؛ وحتى عند الأطفال الذين لم يظهر لديهم قصور القلب بعد، ينبغي ألاّ يؤخّر استئصال القطعة المتضيّقة إلى أمد غير محدد، لأنه يمكن أن يصبح ارتفاع ضغط الدم دائما (أي غير قابل للتعديل)؛ ولا يكون البقاء على قيد الحياة بعد عمر 50 سنة مألوفا في الأشخاص الذين لم يصلح عندهم التضيّق، حيث يموت معظمهم في منتصف الثلاثينات من العمر.
يعدّ تضيّق الأبهر مسؤولا عن %15 من مشاكل القلب الخلقية في البالغين (يكشف الكثير من المصابين بتضيّق الأبهر خلال برامج استقصاء الضغط الدموي)، وتكون النسبة في الرجال ضعف ما لدى النساء.
التوصيلات غير الصحيحة للشرايين الرئيسية والقلب
تغيّر وضع (تناقل) Transposition الشرايين الكبيرة
يكون منشآ الشريانين اللذين يخرجان من القلب معكوسين في هذا العيب، حيث يخرج الأبهر من البطين الأيمن ويخرج الشريان الرئوي من البطين الأيسر؛ وبذلك، يعود جزء من دم الشخص المصاب ويجول عبر الجهة اليمنى من القلب والرئتين من دون المرور في بقية الجسم؛ وبالمثل، يعود الجزء المتبقّي من الدم ويدور عبر الجهة اليسرى من القلب والجسم من دون المرور بالرئتين؛ فإذا لم يصل الدم المحمّل بالأكسجين إلى جسمك، لا تستطيع البقاء على قيد الحياة؛ وللاستمرار في الحياة، لا بد من وجود وصلة بين الجهازين، ويمكن أن يتصل الجهازان إذا وجد عيب مرافق، مثل القناة الشريانية السالكة أو العيب الحاجزي الأذيني أو العيب الحاجزي البطيني؛ فإذا لم توجد هذه الوصلة، يمكن إيجاد عيب حاجزي تلطيفي بين الأذينين بواسطة قثطار خاص.
ومع أن تصحيح هذه الحالة المعقّدة شكّل تحديا لزمن طويل، فقد توفّر حاليا عدة إجراءات جراحية لتفريج هذه المشكلة ومساعدة الرضّع المصابين، حيث يموت نحو %30 من هؤلاء خلال الأسبوع الأول من الولادة من دون معالجة، ويموت %90 منهم بعمر السنة إذا لم تجر الجراحة.
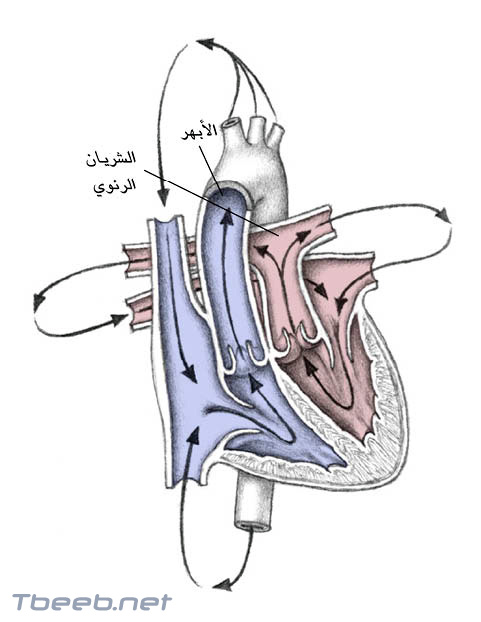
الجذع الشرياني Truncus Arteriosus
في هذا العيب، ينشأ الشريانان الرئويان (اللذان يتجهان إلى الرئتين) والأبهر والشرايين التاجية (الإكليلية) من شريان كبير أو جذع واحد؛ وهكذا، يجب أن يمتزج كل الدم المؤكسج والقليل الأكسجة معا حيث أنه يجري عبر الصمام الوحيد المخرج وعبر الجذع الشرياني المفرد.
الجذع الشرياني اضطراب خلقي غير شائع؛ فهو يمثّل نحو %1 من كافة حالات الأمراض القلبية الخلقية.
ينبغي إجراء الجراحة في غضون 6 أشهر من الولادة؛ وهي تقوم على خياطة أنبوب مرن بالقلب يحمل الدم من البطين الأيمن إلى الشريانين الرئويين؛ كما ينبغي أن يحتوي هذا الأنبوب على صمام مصنوع من نسيج حيواني أو مادة صناعية يكون بديلا عن صمام الخروج القاصر؛ ولا بدّ من التقييم الطبي الدقيق والمستمر حتى بعد التصحيح الناجح؛ فمن دون تصحيح، لا يصل سوى القليل من الأطفال المصابين بهذا العيب إلى سن البلوغ.
عيوب الصمامات
تضيّق الصمام الأبهري أو الرئوي
يعدّ تضيّق الصمام الأبهري أو الرئوي من بين أكثر عيوب القلب الخلقية شيوعا؛ وسوف يتم شرح هذه النقطة في موضوع منفصل.
مفارقة إبشتاين
هو عيب قلبي خلقي نادر، يكون مسؤولا عن أقل من %1 من كافة أشكال الأمراض القلبية الخلقية، ويصيب الذكور والإناث بالتساوي.
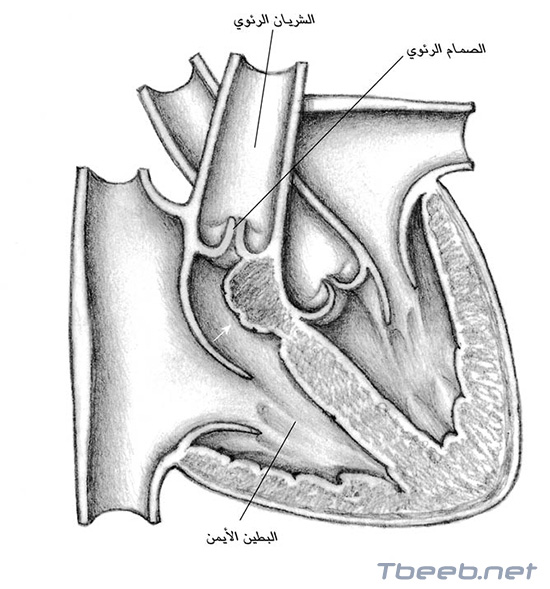
تشتمل مفارقة إبشتاين Ebstein`s Anomaly على خلل في تخلّق وريقات الصمام الثلاثي الشرف (يمنع هذا الصمام الجريان الدموي الرجوعي من البطين الأيمن إلى الأذين الأيمن)؛ فالوريقات تكون متصلة بشكل غير طبيعي وتنطوي على مشاكل تؤدي إلى رجوع الدم عبر الصمام مما يحمّل القلب عملا إضافيا. وفي مريض من بين كل اثنين مصابين بمفارقة إبشتاين يوجد ثقب في القلب (العيب الحاجزي الأذيني) يسمح بامتزاج الدم الأذيني والوريدي. وقد يؤدي هذا الامتزاج إلى الازرقاق؛ ويتضاعف المرض بأعراض من تسرّع القلب المفرط في نحو %25 من المرضى.
تظهر الأعراض بالتدريج لدى بعض المصابين بمفارقة إبشتاين؛ ويبقى بعضهم على قيد الحياة حتى الستينات والسبعينات من العمر، رغم وجود درجة هامة من المرض؛ بينما يموت البعض الآخر في فترة الرضاع أو الطفولة الباكرة.
تؤجّل الجراحة عادة إلى حين بدء العجز، لأن نتائجها على المدى البعيد غير مؤكّدة؛ لكن لدى الذين لديهم مؤشّرات على خطر متزايد، تكون هناك نتائج جيّدة بعملية إعادة البناء للصمام الثلاثي الشرف أو استبداله.
العيوب الحاجزية
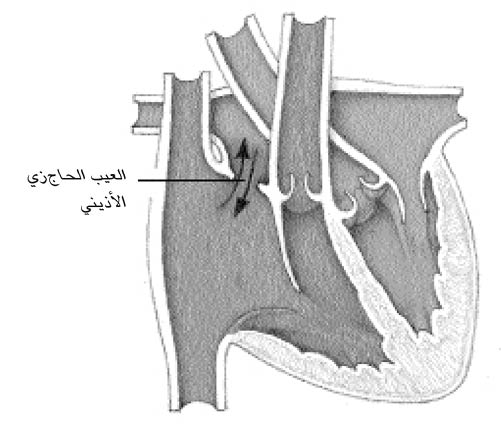
العيب الحاجزي الأذيني (الفتحة بين الأذينين)
هو ثقب في الجدار بين الأذينين (الحجرتان العلويتان في القلب) يسمح بجريان دموي شاذ؛ وتكون نسبة إصابة البنات إلى الأولاد هي 3 إلى.1
يتفاوت موقع الثقب وحجمه، لكن – في كافة العيوب الحاجزية الأذينية غير المترافقة بمضاعفات – يتسرّب الدم من الأذين الأيسر إلى الأذين الأيمن خلال الانبساط (عندما يمتلئ القلب بالدم)، وبذلك يزداد الجريان الدموي إلى الرئتين؛ ولا يكتشف وجود العيب الحاجزي الأذيني غالبا، لأن الأعراض قد لا تظهر باكرا في الحياة، وليس من السهل كشف العيب بالفحص السريري فقط؛ وقد يكتشف العيب بصور الأشعة السينية روتينية للصدر أو عندما يسمع الطبيب نمطا شاذا للجريان الدموي خلال فحص روتيني.
عند اكتشاف العيب باكرا، يجري إغلاقه جراحيا بين السنتين الأولى والسادسة من العمر عادة؛ وتكون مخاطر الجراحة قليلة، والنتائج على المدى البعيد ممتازة؛ وبعد الجراحة، يمكن أن يعيش المريض حياة طبيعية من دون قيود عادة. وأما الطرق البديلة لإغلاق الثقب باستعمال طرق القثطرة وتجنّب الجراحة القلبية فما تزال خاضعة للتقييم، ويمكن أن تثبت كفاءتها كبديل عن الجراحة.
ويكون مستقبل الذين لم تصحّح المشكلة لديهم غير مطمئن؛ حيث يموت معظمهم بقصور القلب قبل عمر 50 سنة.
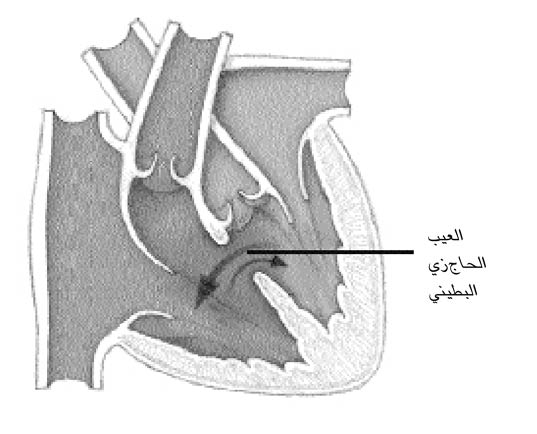
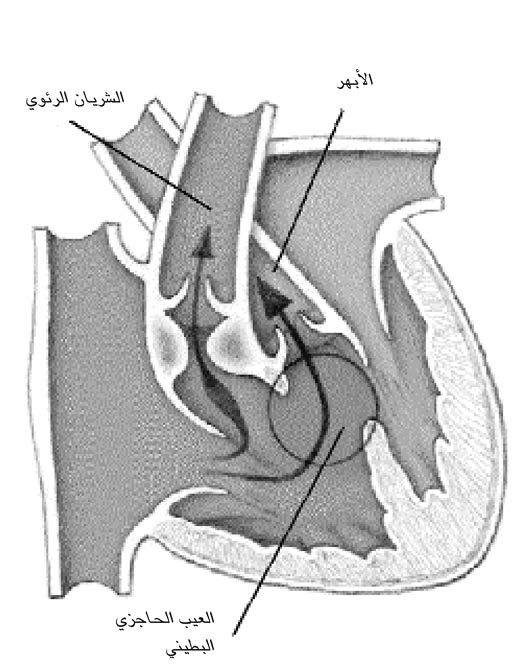
العيب الحاجزي البطيني
هو فتحة بين البطينين (الحجرتان اللتان تضخّان الدم من القلب) تزيد الجريان الدموي تحت ضغط مرتفع إلى الرئتين؛ ويؤدي ازدياد الجريان الدموي هذا إلى الرئتين إلى إجهاد القلب، وقد يقود إلى ارتفاع ضغط الدم في الشرايين الرئوية أو إلى قصور القلب الاحتقاني؛ وإذا لم يصلح العيب، يتسرّب الدم في نهاية المطاف من البطين الأيمن إلى الجهة اليسرى من القلب، مما يؤدي إلى الازرقاق نتيجة عدم كفاية الأكسجة النسيجية.
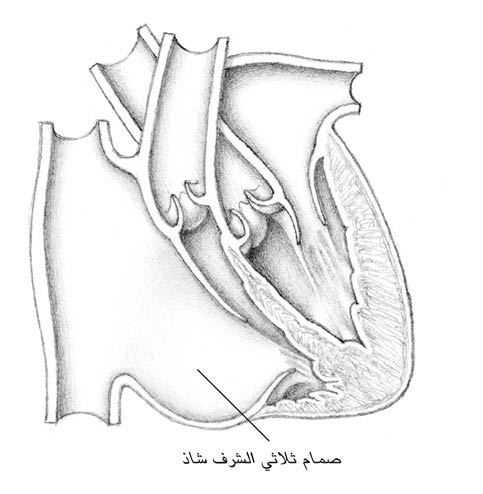
يعدّ العيب الحاجزي البطيني تشوّها قلبيا شائعا، حيث يمثّل %25 من حالات الأمراض القلبية الخلقية؛ وينغلق نحو %50 من العيوب الحاجزية البطينية تلقائيا من دون جراحة، لا سيّما خلال الأشهر القليلة الأولى من الولادة، لأنها تكون صغيرة.
العيوب الحاجزية البطينية الصغيرة التي لا تؤدي إلى أعراض لا تحتاج إلى جراحة عادة، لكن ينبغي أن يتلقّى المصابون بهذه العيوب المضادات الحيوية تلقائيا قبل الإجراءات المتعلقة بالأسنان وبعض الإجراءات الجراحية.
قد تظهر مشاكل هامة عند الأطفال المصابين بعيوب كبيرة، بما فيها قصور القلب في فترة الطفولة الباكرة؛ وتهدف معالجة هؤلاء الأطفال إلى السيطرة على قصور القلب بالأدوية؛ فإذا لم ينجح ذلك، تجرى الجراحة لإغلاق الثقب قبل السنة الأولى من العمر عادة؛ وبعد نجاح الإغلاق، يصبح نمط الحياة طبيعيا.
اشتراك العيوب
رباعية فالو
وصف الطبيب الفرنسي إيتين لويس فالو هذا العيب عام 1888؛ وهو في الحقيقة أربعة عيوب مشتركة؛ فالأول يكون فيه الحاجز الذي يقسم البطينين ناقصا (لذلك يوجد عيب حاجزي بطيني)، لذا يسمح للدم غير المؤكسج جيدا بالامتزاج مع الدم الغني بالأكسجين؛ وفي الثاني، يكون مخرج البطين الأيمن إلى الرئتين متضيّقا بوضوح؛ أما في الثالث، فيكون منشأ الأبهر منحرفا نحو الجهة اليمنى للقلب من الأيسر؛ وأما في الرابع، فيكون الجدار العضلي للبطين الأيمن متثخّنا ومتيبّسا. ويؤدي العيبان الأوليان من هذه العيوب فقط إلى اضطراب هام أو يتطلّبان الجراحة. وتقود هذه العيوب إلى نقص الجريان الدموي إلى الرئتين وإلى دوران دم أزرق (غير مؤكسج) إلى نسج الجسم؛ وكلا هذين الاضطرابين يؤديان إلى ازرقاق الجلد وتعجّر Clubbing أصابع اليدين والقدمين (بروز أفرشة الأظفار) والتعب الشديد.
تشكّل رباعيّة فالو %10 من كافة أمراض القلب الخلقية، وهو العيب القلبي المزرق (الزّراقي) الأكثر شيوعا؛ وتحدث منه 3000 حالة جديدة سنويا في الولايات المتحدة. ويمكن أن يحتاج الرضّع المصابون إلى جراحة ملطّفة (مثل تحويلة بلالوك – توسيغ الجراحية) لتحسين الجريان الدموي إلى الرئتين وإنقاص الازرقاق؛ وعندما يصبح الطفل في نهاية فترة الرضاع، تجرى جراحة قلبية مفتوحة مصحّحة؛ وتكون نتائج الإصلاح التام الناجح لرباعيّة فالو جيدة: يختفي الزراق ويتحسّن تحمّل الجهد ويعيش المصاب حياة طبيعية؛ أما من دون جراحة، يبقى %30 فقط من المصابين برباعية فالو على قيد الحياة حتى عمر 40 سنة، أما الجراحة فتؤدي إلى بقاء %90 من المرضى على قيد الحياة 25 سنة بعد العملية على الأقل؛ وتكون النتائج ممتازة بوجه عام إذا جرى تصحيح العيب قبل عمر 12 سنة.
معلومة
عندما يتأذّى صدرك بعد إجهاد مفرط، قد يكون لديك ذبحة صدرية، وهي المصطلح الطبي للألم الصدري الناجم عن مرض قلبي تاجي؛ ويمكن أن تحدث هذه الحالة عندما يكون الجريان الدموي إلى القلب كافيا لأنشطتك الاعتيادية، لكنه لا يكفي عندما تزداد حاجات القلب.
يمكن أن تحدث الذبحة خلال النشاط الفيزيائي أو الانفعال القوي أو درجات الحرارة المرتفعة، مع أن بعض الناس يعانون من الذبحة خلال الراحة؛ وفي كلتا الحالتين، لا بد من المعالجة، لأن الذبحة قد تكون علامة دالة على خطر النوبة القلبية.
معلومة
هل يجب أن توقف التدخين؟ حتما؛ وينبغي أن يفعل كل فرد ذلك؛ فإذا كان لديك مجازة إكليلية أو تاجية جراحية أو رأب وعائي Angioplasty «تصنيع الأوعية التاجية»، يكون الامتناع عن التدخين أكثر أهمية.
ورغم النصح بالتوقف عن التدخين، كجزء من المعالجة، يستمر نحو %63 من المرضى المدخّنين بذلك بعد إجراء الجراحة، مع العلم أن خطر الوفاة يكون ضعفي ما هو عليه لدى غير المدخنين تقريبا.
ويعدّ البدء بالتدخين قبل رأب الأوعية بفترة طويلة مشكلة؛ فالمدخّنون الذين يخضعون لجراحة رأب الأوعية يميلون إلى أن يكونوا أصغر بنحو 10 سنوات من غير المدخّنين، مما يوحي بأن التدخين يسرّع كثيرا انسداد الشرايين التاجية.
مع أن الأبحاث الطبية أدت إلى تحسّن هام في رأب الأوعية والطرق الجراحية والمعالجة الدوائية، غير أن البعد عن التدخين هو السلوك الأفضل لحياة مديدة.