ستة فيروسات تكون مسؤولة عادة عن التهاب الكبد الإنتاني: الفيروسات A، B، C، D (دلتا)، E وG (جدول 2). كل هذه الفيروسات يمكن أن تولد التهاب كبد حاد. وحدها الفيروسات B، D وC ممكن أن تؤدي إلى التهاب كبد مزمن، الذي يمكن أن يختلط بتشمع أو كارسينوم كبدي خلوي. فيروسات أخرى ممكن أن تؤدي إلى التهاب كبد قليل الشدة في أغلب الأحيان ويترافق بعلامات سريرية أخرى تابعة للمرض المسبب من قبل الفيروس (فيروس إيبشتاين – بار، فيروس الاندخال الخلوي العرطل، فيروس الحلأ البسيط…) جدول 1.
جدول 1 – الفيروسات المسؤولة عن الانحلال الخلوي الحاد ونتائج الفحوص الخاصة المصلية – الفيروسية
| الفيروس | الفحص الخاص (المشعر – Marqueurs) | |
| فيروس التهاب الكبد A | IgM مضاد لفيروس التهاب الكبد A (+) | |
| فيروس التهاب الكبد B | AgHBs(+)
Anti-HBs(-) Anti-HBC(+) IgM-HBC(+) |
AgHBe(+)
Anti HBe(-) HBV DNA(+) |
| فيروس التهاب الكبد C | IgM مضاد لفيروس التهاب الكبد C
ARN فيروس التهاب الكبد C |
|
| فيروس التهاب الكبد D | IgM مضاد – فيروس التهاب الكبد D، Ag التهاب الكبد D | |
| فيروس التهاب الكبد E | مضاد فيروس التهاب الكبد E | |
| فيروس التهاب الكبد G | ARN فيروس التهاب الكبد G | |
| فيروس الاندخال الخلوي العرطل | IgM مضادة لفيروس الاندخال الخلوي العرطل (+) | |
| فيروس إيبشتاين – بار | IgM مضادة لفيروس إيبشتاين بار (+)، اختبار MNI، اختبار بول – دافيدسون (+) | |
| فيروس الحلأ البسيط | k IgG أو الـ IgM | |
المستضد السطحي (العامل الأوسترالي HbsAg).
المستضد النووي: HBCAg.
المستضد الإنتاني: HBeAg.
1. التشخيص
1. التشخيص الإيجابي لالتهاب الكبد الحاد:
يشك عادة بالتهاب الكبد الحاد في حال ترافق يرقان مع علامات وظيفية وعامة (تعب، انعدام الشهية، غثيان، آلام شرسوفية يمنى) وأحياناً مسبوقة بترفع حروري، صداع، آلام مفاصل، آلام عضلية، طفح جلدي خلال 1 – 3 أسابيع. البول ذو لون قاتم، الغائط ذو لون فاتح. الفحص السريري: ضخامة كبد بسيطة مؤلمة بالجس، وضخامة طحال أحياناً.
عدد الحالات غير العرضية يتغير حسب الفيروس المسبب (جدول 2) والتشخيص يوضع في هذه الحالة أثناء إجراء فحوص لأشخاص مشكوك بتعرضهم للعدوى (فيروس التهاب الكبد C، B، A) أو أمام ارتفاع للترانس أميناز غير مفسر.
تشخيص التهاب الكبد يؤكد أمام وجود انحلال خلوي مترافق مع ارتفاع الترانس أميناز (ASAT وALAT > ASAT)، أو في حال وجود ركودة صفراوية (ارتفاع الفوسفاتاز القلوية والبيليروبين المقترن)، قيمة الترانس أميناز لا تؤثر على الإنذار.
جدول 2 – طريق العدوى والتطور السريري لفيروسات التهاب الكبد الأساسية
| فيروس A | B | C | D | E | G | |
| عدوى فموية شرجية | +++ | 0 | 0 | 0 | +++ | 0 |
| عدوى عن طريق الفم | + | +++ | +++ | +++ | + | + |
| عدوى عن طريق الجنس | + | +++ | + | ++ | 0 | ؟ |
| عدوى عن طريق المشيمة | 0 | +++ | + j في حال وجود VIH | + | 0 | + |
| إصابة مزمنة | 0 | +++ | +++ | +++ | 0 | ++ |
| خطر حصول التهاب كبد صاعق | ± (>0.5%) | +++ (1%) | 0 (؟) | +++ (5%) | ++ (<5‰) | 0 (؟) |
| الحضانة (بالأيام) | 15 – 45 | 30 – 120 | 15 – 90 | 30 – 45 | 10 – 40 | ؟ |
2. من المنطقي إذن:
= البحث عن السوابق والعوامل المؤهبة: أمراض منتقلة عن طريق الجنس، علاقات جنسية ممكن أن تعرض للإصابة، إدمان على المخدرات، نقل دم، عدوى طعامية، عائلية، أو في مكان العمل، سفر إلى الخارج، عدم توازن غذائي، إدمان كحولي: 30غ عند المرأة، 40غ عند الرجل، عند الأطباء أو الممرضين،…
= البحث عن علامات خطورة تشير إلى وجود قصور خلوي كبدي، وذلك عند المراقبة: السريرية (اضطراب عقلي، flaping tremor، تناذر نزفي جلدي مخاطي)، البيولوجية (البومين الدم > 30غ/ل، TP <30%، فيبرينوجين <1غ، عامل V منخفض).
= نفي الأسباب الأخرى للانحلال الخلوي الكبدي: الأدوية (جدول 3)، استقلابية (داء ويلسون، هيموكروماتوز) سمية (كحول، فوسفور)، إنتان جرثومي (ليبتوسبيرا، تجرثم دم بعصيات غرام Θ، التهاب كبد سلي، بروسيللا، حمى تيفية، حمى Q)، فيروسي (إيبشتاين – بار، فيروس الحلأ، فيروس الاندخال الخلوي العرطل…)، طفيلي (توكسوبلاسموز)، إصابات عامة (ساركوئيد)، التهاب كبد مناعي… ثلاثة أسباب رئيسية يجب نفيها: زيادة وزن أو ارتفاع شحوم الدم، إدمان كحولي مزمن، تناول أدوية. كما يجب البحث عن أسباب استقلابية أخرى لارتفاع الترانس أميناز: أمراض قلبية، أمراض عضلية…
= نفي أسباب اليرقان الأخرى: نتيجة انسداد (حصاة القناة الصفراوية الأساسية، سرطان البنكرياس)، انحلال الدم، مرض جيلبيرت.
الفحوص المخبرية الخاصة، الفحوص التصويرية (الإيكو، التصوير الطبقي المحوري، المرنان المغناطيسي)، الخزعة الكبدية أحياناً، جميعها تكون مفيدة لنفي الأسباب الأخرى.
جدول 3 – الأدوية المسببة لالتهاب الكبد الحاد (لائحة غير موسعة)
الصادات الحيوية: إيزونيازيد، بيرازيناميد، ماكروليد، كيتوكونازول، نيتروفورانتويين، سلفاميد، أمودياكين، مضاد الريتروفيروس.
مضادات الإحباط: أمينيبتين، أميتريبتيلين، إيزوبرونيازيد.
مضادات ألم ومضادات التهاب غير كورتيزونية.
أدوية تخدير من عائلة الهالوثان.
مضادات ارتفاع الضغط: الدوميت، بابافيرين.
مضادات تخثر: بنديون.
ستيروئيد: مانعات حمل فموية، Stéroides anabolisants.
فيتوفيازين.
مضادات روماتيزمية: زيلوريك، أكلولريستين.
3. التهاب الكبد الفيروسي المزمن:
يُعَرَّف باستمرار ارتفاع الترانس أميناز أكثر من حدها الطبيعي لمدة تتعدى الستة أشهر. الخزعة الكبدية لا بد منها لتقييم الإصابة الكبدية، كما يجب البحث عن الأسباب التي تزيد خطورة الإنذار (كحول، VIH، أدوية، تشحم…)، كما يجب وضع استطباب المعالجة.
2. المسبب
1. التهاب الكبد A (حمى التهاب الكبد A):
مرض وبائي في البلاد الفقيرة، وخاصة عند الأطفال واليفع. العدوى تحدث عن طريق الهضم (فموية – شرجية)، مع فترة حضانة قصيرة (2 – 6 أسابيع). غير عرضي في أغلب الأحيان، أكثر شدة عند البالغ. تطوره عادة سليم، يتظاهر أحياناً بشكل ركودة صفراوية طويلة (عدة أسابيع أو أشهر)، النكس نادر. الأشكال الصاعقة نادرة (1/10000). لا يوجد أشكال مزمنة ولكن أشكال تتظاهر على عدة مراحل.
التشخيص مصلي (أجسام ضدية مضادة لحمى التهاب الكبد A من زمرة الـ IgM، ومن ثم الـ IgG تظهر مع بداية العلامات السريرية وفي نفس الوقت الذي ترتفع فيه الترانس أميناز).
2. التهاب الكبد B (فيروس التهاب الكبد B):
يتواجد هذا الفيروس في الدم، اللعاب، المفرزات الجنسية، وهو ينتقل عن طريق الدم أو مشتقاته…، الجنس، أو من الأم إلى الجنين.
أغلبية التهابات الكبد B الحادة لا تتظاهر سريرياً؛ 10% منها تكون عرضية، ومن بينها 1% صاعقة. الإنتان المزمن (10% من مجموع التهابات الكبد B) يؤدي إلى حمل مزمن للالتهاب بعد 6 أشهر من AgHBs (3%)، أو إلى التهاب مزمن مستمر (4%) أو إلى التهاب مزمن فعال (3%) مع خطورة التشمع أو سرطان الكبد (4.5%). تطور الفحوص المصلية يسمح بتحديد مرحلة التهاب الكبد (جدول 4، صورة 1).
جدول 4 – التشخيص المصلي لالتهاب الكبد B
| المشعرات المصلية الخاصة | التفسير |
| AgHBs+ | إنتان حالي أو حامل مزمن
AgHBe+ توالد فيروسي كبير AC Anti-HBe+ قدرة إنتانية ضعيفة، إنذار جيد |
| AC anti-HBC+ | IgM(+)؛ إنتان حديث
IgM(-)، وIgG(+)؛ مع AgHBS(-)، إنتان شافي، أو إيجابية كاذبة مع AgHBS(+): إنتان مزمن |
| ADN فيروسي: وجوده يعني وجود تكاثر فيروسي | |
| AgHBs = الغلاف الفيروسي
AgHBC وAgHBe = الكبسولة الفيروسية |
|
صورة 1 – تطور مختلف المشعرات المصلية الخاصة الفيروسية خلال التهاب الكبد B الحاد
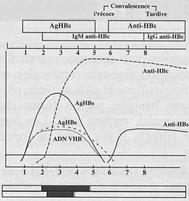
النكس يمكن حدوثه كما يمكن حدوث عودة فعالية الإنتان. هذا ويجب التمييز ما بين هجمات عودة فعالية الإنتان عند الشخص الحامل AgHBs (انحلال خلوي حاد، إيجابية الـ AgHBe والـ ADN لفيروس التهاب الكبد B) وعودة فعالية الإنتان عند شخص AgHBs ومضادات جسمية Anti-HBs إيجابية وذلك خلال تثبيط مناعي أو غالباً خلال الحمل. مع تطور التقنيات الحديثة فإن الـ ADN لفيروس التهاب الكبد B يمكن أن تكون إيجابية عند مرضى كانوا يعتبرون حتى الآن حاملين أصحاء غير عرضيين (AgHBs(+)، ADN لفيروس التهاب الكبد B سلبية، AgHBe(-)، مضاد جسم anti-HBC إيجابي).
التظاهر السريري لهذه التفاعلات الفيروسية غير واضح بعد.
3. التهاب الكبد D أو دلتا (فيروس التهاب الكبد D):
فيروس دلتا عبارة عن فيروس غير فعال، وذلك لاستعماله غلاف فيروس التهاب الكبد B. ومن غير الممكن تظاهره إلا عند المرضى الحاملين لمولد الضد HBs: إما بحدوث إنتان بفيروس التهاب الكبد B وفيروس التهاب الكبد D في نفس الوقت، مع وجود خطورة مضاعفة (10 – 20 مرة) لحصول التهاب كبد صاعق، وإما حصول إنتان بفيروس التهاب الكبد D عند المرضى الحاملين المزمنين لمولد الضد HBs مع خطورة التطور نحو التهاب الكبد المزمن الفعال أو التشمع. تشخيص التهاب الكبد B – دلتا مصلي (جدول 5) والبحث عن الـ ARN هو من اختصاص المخابر الأخصائية.
جدول 5 – التشخيص المصلي لالتهاب الكبد دلتا المترافق مع التهاب الكبد B
| إنتان مترافق | إنتان إضافي | ||
| فيروس التهاب الكبد B | AgHBs
IgM anti-HBC |
+
+ |
+
– |
| فيروس التهاب الكبد D | ِAgHD
Anti-HD IgM anti HD ARN VHD (PCR) |
+ غير دائم
– ومن ثم + (انقلاب التفاعل المصلي) + + |
+ غير دائم
– ومن ثم + + + |
4. التهاب الكبد C (فيروس التهاب الكبد C):
يقدر عدد المرضى ذوي التفاعل المصلي الإيجابي لفيروس التهاب الكبد C بـ 600000 في فرنسا. العدوى عن طريق الدم في أغلب الحالات (>70% من الحالات): نقل دم، المدمنين على المخدرات، اختلاط لمعالجة طبية، مهني، انتقال عن طريق الجنس نادر (<1 – 3%) والانتقال من الأم إلى الجنين ضعيف <5% إلا في حالة ترافق الإنتانين VIH – فيروس التهاب الكبد C. تمثل الأشكال العابرة (من دون وجود قدرة على العدوى) 20 – 30% من الحالات. هذا ويقترح البحث عن وجود المرض عند الأشخاص المؤهبين للإصابة به (مدمن على المخدرات، عند الأشخاص الذين نقل لهم دم قبل عام 1991، كل مداخلة طبية اختراقية خاصة قبل عام 1997، معالجة بالوخز إلخ..). وهو يرتكز على البحث عن الأجسام الضدية المضادة لفيروس التهاب الكبد C بواسطة اختبار ELISA الجيل 3 المحقق على عينتين مختلفتين (جدول 6).
جدول 6 – تفسير الاختبارات البيولوجية لالتهابات الكبد الإنتانية C
| ELISA | ARN فيروس التهاب الكبد C | الترانس أميناز | |
| التهاب الكبد C المزمن | + | + | مرتفعة أو طبيعية |
| التهاب الكبد C الشافي | + | – | طبيعية |
| إيجابية كاذبة | + | – | طبيعية |
التهاب الكبد الإنتاني C الحاد غير عرضي عادة ولا يعطي يرقان في 90 – 95% من الحالات. هذا ولا يوجد أشكال صاعقة منه، ولكن المرور نحو الأزمان بعد 6 أشهر كثير المصادفة (85%)، مع خطورة حصول تشمع (20% من التهابات الكبد المزمنة بعد مدة متوسطة قدرها 15 عاماً) أو كارسينوم كبدي. يمكن حصول تظاهرات خارج كبدية مثلاً (التهاب كبد وكلية، بورفيريا جلدية متأخرة…). العوامل الأساسية المرتبطة بالتطور نحو التليف وبالتالي نحو شدة الإنتان هي: العمر > 4 عاماً عند الإصابة، الجنس المذكر، مدة الإنتان، إنتان ناتج عن طريق نقل الدم، نقص مناعة (VIH)، إدمان كحولي.
المضادات الجسمية في الدم تظهر بعد 8 – 15 أسبوعاً في بدء الإصابة (أنظر صورة 2). اكتشاف وجود الـ ARN لفيروس التهاب الكبد C مهم لمراقبة العلاج. هذا وإن تحديد نمط الجين (المولد) يسمح بتمييز المرضى الذين يستجيبون بشكل جيد (مولد نمط 2 أو 3) أو بشكل سيئ (مولد نمط 1) للمعالجة الخاصة.
صورة 2 – أ: التهاب كبد حاد C
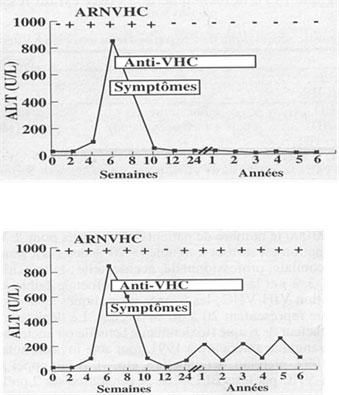
صورة 2 – ب: التهاب كبد مزمن C
5. التهاب الكبد E (فيروس التهاب الكبد E):
مرض منقول من بلاد أخرى، نادر الحصول في فرنسا، يلاحظ عند المسافرين أو الجنود العائدين من المناطق الموبوءة (آسيا الجنوبية الشرقية، الهند، أفريقيا، أمريكا الوسطى، الشرق الأوسط). طريق العدوى غالباً هضمي، نادراً عن طريق الجنس. الإنتان الحاد يترافق غالباً مع يرقان ولكن تطوره سليم بشكل عام. الأشكال الصاعقة والخطيرة ممكنة الحصول خاصة عند المرأة الحامل في نهاية حملها. التشخيص يستند على قصة سفر، على نفي أسباب التهاب الكبد الحاد الأخرى، وعلى الاختبارات المصلية (مضادات جسمية ضد فيروس التهاب الكبد E).
6. الاتهاب الكبد G (فيروس التهاب الكبد G):
يوجد مناطق موبوءة بهذا الإنتان في أفريقيا الغربية. الانتقال يحصل غالباً عن طريق نقل الدم. ولكن الانتقال عن طريق الجنس أو من الأم إلى الجنين ممكن الحدوث. الإنتان الحاد يتظاهر بالتهاب كبد بعد نقل الدم. هذا وقد ذكرت بعض الحالات الاستثنائية لالتهاب الكبد المزمن ولكن مترافقة مع فيروس التهاب الكبد B أو C. التشخيص يرتكز على RT-PCR في المخابر المختصة أو على نفي أسباب التهاب الكبد الحاد الأخرى.
3. المعالجة
1. الاستطبابات وأشكال المعالجة:
= من المحبذ التوقف عن الإدمان الكحولي في كل الحالات.
= في الأشكال الحادة المشتركة، فإنه لا يوجد أي معالجة خاصة. استعمال الأنتيرفيرون في التهابات الكبد C الحادة أو بعد التعرض العرضي يمكن اقتراحه وذلك تبعاً لبروتوكولات خاصة. في الأشكال الصاعقة، المعالجة عرضية ويجب اقتراح إجراء زرع الكبد إسعافياً.
= في حالة التهاب الكبد المزمن B، المعالجة مستطبة في الحالات الفعالة (علامات تشريحية مرضية مع انحلال خلوي، وADN مصلي (+))، في حال غياب التشمع. الأنتيرفيرون الحاوي لألفا 2أ (روفيرون، لاروفيرون) أو ألفا 2ب (أنترونا، فيرافيرون) 2.5 – 5 مليون وحدة عالمية/مم2 3 مرات في الأسبوع خلال 4 – 6 أشهر يسمح، في 30% من الحالات تقريباً، بإيقاف فعالية حمى التهاب الكبد B (الـ ADN والـ ADN بوليميراز المصلي يصبحان سلبيان، ومن ثم – وبشكل غير ثابت – ينقلب التفاعل المصلي للـ HBe والـ HBs).
اللاميفودين (زيفيكس حبوب أو سائل للشرب) يستعمل بجرعة 100 مغ/يوم كمعالجة لمدة طويلة حتى الحصول على انقلاب التفاعل المصلي للـ HBe والـ HBs. هذا الدواء مستطب في حالة التشمع أو قصور الكبد. أهمية مرافقة اللاميفودين مع الأنتيرفيرون ما زالت قيد النقاش.
= في الأشكال المزمنة لالتهاب الكبد C فإن المعالجة مستطبة في حال وجود فعالية واضحة على الخزعة الكبدية. ومع ذلك فإنه في بعض الحالات يمكننا الاستفادة من تحاليل الفحوص المصلية الخاصة بالتليف مثل حمض الهيالورونيك، زمن البروترومبين، أو أسيتيل فيبروتيست Fibrotest. الخزعة الكبدية تسمح بالتمييز ما بين التهابات الكبد الضعيفة الشدة والتهابات الكبد المزمنة الفعالة ووضع التشخيص النسيجي للتشمع. هذا وإننا نقيم خطورة التهاب الكبد حسب محصّلتين (كنودل Knodell وميتافير Metavir). محصلة Knodell التي تتراوح ما بين 0 – 16، تقيم خطورة 4 قياسات: النخر البابي، النخر داخل العقدي، الارتشاح الالتهابي والتليف. وفي الحقيقة تستعمل محصلة Métavir التي تقيم بصورة متفرقة الفعالية الالتهابية (من A0 حتى A3) والتليف (F0 حتى F4).
= عند مريض من غير تليف كبدي هام (F <2)، وبالأخص عندما يكون تاريخ بدء الإصابة قديم، أكثر من 20 سنة، فإن خطورة الالتهاب تكون ضعيفة. ومع ذلك فإنه يجب مراقبة المريض مع فحوص سنوية تتضمن: فحص سريري، فحص بيولوجي كبدي، وأحياناً إيكو للبطن، خزعة كبد جديدة يجب القيام بها بعد 3 – 5 سنوات، من أجل الحكم على تطور التهاب الكبد، تناول الكحول المنتظم يجب أن يقود إلى مراقبة أكثر صرامة.
= عند مريض عنده التهاب كبد مزمن فعال أو تليف، فإنه يجب البدء بالمعالجة في حال كون (A £2، F £2).
= عند مريض عنده تشمع كبد، يجب اقتراح المعالجة ولكن مع مراقبة أشد صرامة. هذه المراقبة التي تجرى كل 6 أشهر تتضمن فحوص بيولوجية كبدية. معايرة الألفا – فيتو – بروتيين المصلي، إيكو بطني وكل 4 سنوات يجب إجراء تنظير المريء، المعدة والاثني عشري وذلك بحثاً عن الدوالي.
= في بعض الحالات يمكن الاستغناء عن تحقيق الخزعة الكبدية وذلك عندما يكون الاستطباب العلاجي واضحاً.
– إنتان عند المريض الناقص المناعة مع وجود نمط جيني ذو تجاوب جيد (2 أو 3).
– تشمع معاوض.
– تحقيق استئصال كامل للفيروس وذلك قبل الحمل.
= المعالجة تستند على مرافقة الأنتيرفيرون ألفا 2أ (1.5 مكغ/كغ/أسبوع وذلك حقنة واحدة تحت الجلد) مع ريبافيرين (ريبيتول) بجرعة على الأقل 10.6 مغ/كغ/يوم عن طريق الفم على دفعتين، خلال 6 – 12 شهراً وذلك حسب نمط الجين (المولد).
2. مراقبة المعالجة:
هذه المعالجة ثقيلة وتتضمن كثيراً من الآثار الجانبية (عند مريضين/3) التي تكون شديدة أحياناً وتتطلب إنقاص الجرعات أو حتى إيقافها. هذا وإن مراقبة المعالجة بالأنتيرفيرون تكون سريرية (تناذر نزلة وافدة، كثير الحدوث ويمكن إنقاص شدته بتناول الباراسيتامول، ضعف عضلي، فقد وزن، اضطرابات عصبية نفسية، شذوذ في وظيفة الغدة الدرقية، تظاهرات مناعية)، بيولوجية (تعداد وصيغة، صفيحات، TSH قبل المعالجة ومن ثم تعداد وصيغة كل شهر وTSH كل 3 أشهر). الريبافيرين يمكن أن يؤدي إلى حصول فقر دم انحلالي وهو يتطلب الامتناع عن الإنجاب عند الرجل والمرأة بسبب آثاره الجانبية المشوهة للجنين.
الفعالية العلاجية تتظاهر بعودة قيمة الترانس أميناز إلى الطبيعي (يجب معايرة الـ ALAT كل شهر خلال مدة المعالجة، ومن ثم كل شهرين خلال 6 أشهر، ومن ثم مرتين بالعام)، وتطور التفاعلات المصلية الخاصة الفيروسية: الـ ADN المصلي يصبح سلبياً، انقلاب التفاعل المصلي للـ HBe والـ HBs في حالة التهاب الكبد B، الـ ARN المصلي يصبح سلبياً (مراقبة بعد 3 أشهر ومن ثم 12 شهراً تحت المعالجة، ومن ثم 6 أشهر بعد إيقاف المعالجة) بالنسبة لالتهاب الكبد C.
4. الوقاية
1. التهاب الكبد A:
= اتخاذ إجراءات صحية (نظافة الأيدي والأطعمة) وذلك لتجنب العدوى عن طريق الغائط.
= لقاح غير مفعل (inactivé) (هافريكس Havrix 1440 للبالغ، وهافريكس 720 للطفل أو الرضيع >1 سنة، أفاكسيم للبالغ والطفل > سنتين، فاكتا للبالغ والطفل > سنتين): حقنة واحدة داخل العضل، مع إعطاء جرعة التذكير بعد 6 – 18 شهراً ومن ثم كل 10 سنوات هذا وينصح بإعطاء هذا الطعم لكل شخص ليس عنده سوابق إصابة بالتهاب الكبد A، عمره أقل من 45 عاماً ويجب أن يذهب إلى منطقة موبوءة، كما ينصح به عند العمال في مصانع التغذية وعند الأشخاص ذوي المهن التي تعرض للإصابة. الطعم توينريكس Twinrix 720 – 20 للبالغ و360 – 10 للطفل (1 – 15 عاماً)، 3 حقن (يوم 0، الشهر 1، الشهر 6)، يؤمن حماية مشتركة من فيروس التهاب الكبد A وB.
2. التهاب الكبد B:
= لقاح فيروسي ميت (inerte). يستعمل المستضد السطحي، ويحصل عليه من إعادة دمج جيني [إيجيريكس B 20 مكغ للبالغ و10 مكغ للطفل والرضيع، HB VAX DNA 5 وحدات، 10 وحدات (>15 عاماً)، 40 وحدة (للأشخاص تحت الكلية الاصطناعية)] أو بواسطة زرع على سلالة خلوية (Gen Hevac Pasteur): حقنتين يوم 0، شهر 1 ومن ثم جرعة ثالثة ما بين 5 و12 شهراً بعد الجرعة الثانية. هذا الطعم ينصح به في روزنامة الطعوم منذ عمر 2 – 3 أشهر (أنظر فصل 47 اللقاحات). هذا الطعم إجباري عند كل العاملين في الصحة.
عند الرضع الطعم يمكن أن يبدأ به في نفس الوقت الذي يعطى فيه الطعم الخماسي Pentavalent. الجرعة الثالثة يمكن أن تعطى إما مفردة أو عند إعطاء ROR، أو أخيراً عند إعطاء جرعة التذكير الأولى للـ Pentavalent. هذا ويجب الأخذ بعين الاعتبار السوابق الشخصية والعائلية لمرض عصبي مزيل للنخاعين Démiélénisant ولكن الخطر ضعيف جداً تحت عمر الخمس سنوات. ليس من الضروري إعطاء جرعات التركيز إذا أعطي الطعم في عمر أقل من 25 عاماً. بعد هذا العمر وفقط بالنسبة للمرضى ذوي الخطورة المرتفعة، فإنه يجب إعطاء جرعة تذكيرية بعد 5 سنوات من الجرعة الأولى، كما يجب إجراء مراقبة مصلية بعد 1 – 2 شهر. إذا كانت نسبة الجسم الضدي للمستضد السطحي >10 ملايين وحدة عالمية/مل فلا مكان لإعطاء أي جرعة تذكيرية. إذا كانت نسبته أقل فإنه من الممكن اقتراح إعطاء جرعة إضافية.
في حال وجود ضرورة قصوى للحصول على مناعة سريعة (الذهاب إلى منطقة موبوءة، الأشخاص العاملين في الصحة…)، فإنه من المكن عند البالغ اقتراح إعطاء 3 جرعات متقاربة يوم 0، يوم 7، يوم 21، مع إعطاء جرعة رابعة بعد عام واحد.
= إعطاء المناعة السلبية يحصل عليه بواسطة الغلوبولينات المناعية للمستضد السطحي وذلك في حالة العدوى نتيجة حادث عرضي (500 وحدة عالمية داخل العضل) أو للحصول على مناعة وقائية عند المرضى المجرى لهم تحال بالكلية الاصطناعية (8 مغ/كغ داخل العضل) أو في حالة زرع الكبد عند شخص المستضد السطحي عنده إيجابي (داخل الوريد)، هذه المناعة السلبية يجب أن تترافق مع لقاح يحقن في مكان آخر.
= التقيد بالوقاية الأساسية من قبل العاملين في المجال الصحي، أو العاملين في المخابر.
= البحث بشكل روتيني عن (المستضد السطحي والجسم الضدي للمستضد النووي).
= خلال الحمل البحث الروتيني عن وجود التهاب كبد B يكون إجبارياً عند إجراء فحوص الشهر الرابع. وإذا كانت الأم حاملة للمستضد السطحي، فإنه يجب حماية حديث الولادة بواسطة حقن الغلوبولينات المناعية الخاصة (أول حقنة منذ الولادة).
= الوقاية من انتقال الإصابة عن طريق الجنس.
= إعطاء اللقاح للأشخاص القريبين من الحامل المزمن للمستضد السطحي.
3. التهاب الكبد D:
الوقاية منه هي نفسها المطبقة في حالة التهاب الكبد B.
4. التهاب الكبد C:
البحث الروتيني عن حملة الالتهاب عند المتبرعين بالدم، تطبيق قواعد الوقاية العالمية من قبل العاملين في المجال الصحي، تعقيم جهاز التنظير الهضمي، الوقاية من العدوى عن طريق الجنس، الوقاية عند المدمنين على المخدرات.
5. التهاب الكبد E:
لا يوجد طعم واقٍ، يجب اتخاذ إجراءات وقاية صحية عامة (للوقاية من انتقال العدوى عن طريق الغائط).
6. التهاب الكبد G:
لا يوجد لقاح واق. يجب اتخاذ إجراءات وقاية صحية عامة، تجنب أخذ الدم من الأشخاص المؤهبين للتعرض للإصابة.