يعرف التهاب السحايا الحاد بوجود تناذر سحائي وإنتاني مع وجود أكثر من 10 خلايا/مم3 في السائل الدماغي الشوكي. بزل السائل الدماغي الشوكي يجب أن يسبق المعالجة بالصادات الحيوية. ومع ذلك فإن ترافق آفات فرفرية وكدمية مع ما وصفناه سابقاً يدعو للشك بتجرثم دم عائد للمكورات السحائية، الذي يمكن أن يتطور إلى فرفرية صاعقة تتطلب إعطاءً إسعافياً للبيتالاكتامين (جدول 1).
جدول 1 – المعالجة الإسعافية بالصادات الحيوية في حال وجود آفات فرفرية
قبل نقل المريض إلى المشفى يجب إعطاؤه جرعة من السيفترياكسون داخل الوريد ببطء أو أموكسيسيللين في حال عدم توفر السيفترياكسون. الطريق العضلي (أو الفموي) ممكن اللجوء إليها في حال غياب الطريق الوريدي.
1. سيفترياكسون: عند الطفل 50 مغ/كغ دون أن تتجاوز الـ 1غ، عند البالغ 1غ.
2. أموكسيسيللين: عند الطفل، 25 مغ/كغ داخل الوريد وببطء دون أن تتجاوز الـ 1غ عند البالغ: 1غ ممددة بـ 20 مل سيروم معد للحقن.
1. الخطوات العلاجية الأولية
في حالة الشك بالتهاب السحايا الجرثومي فإنه يجب البدء بالمعالجة بالصادات الحيوية بشكل إسعافي حال تحقيق أخذ العينات (بزل قطني، زرع الدم). يرتكز اختيار الصاد الحيوي بشكل أساسي على نتائج الفحص الخلوي الكيميائي للسائل الدماغي الشوكي وعلى تلوين غرام. يجب الحصول على هذه النتائج بأسرع ما يمكن بعد تحقيق البزل القطني. في حال عدم إمكانية الحصول على نتائج سريعة لتلوين غرام أو إذا كان الفحص المباشر سلبي فإن إعطاء الصادات الحيوية الاحتمالي يستند على عمر المريض، والمظهر العياني للسائل الدماغي الشوكي، كما يمكن الاستعانة أحياناً ببعض المعطيات الوبائية، واحتمال الإصابة بجرثوم معين ومقاومة هذا الجرثوم، وكون التهاب السحايا بدئي أو ثانوي (بعد رض، أو مسبب في المشفى)، ووجود علامات خطورة أو لا.
استطبابات التصوير الطبقي المحوري في حال التناذر السحائي الحاد والمترافق مع حرارة مرتفعة تبقى محدودة جداً. كما أن خطورة البزل القطني تبقى ضعيفة وأقل بكثير من خطورة التهاب السحايا. إن تحقيق تصوير طبقي محوري قبل البزل القطني يؤدي إلى تأخير بدء المعالجة بالصادات الحيوية، مع العلم أن فائدته التشخيصية وتأثيره على مسير المعالجة ضعيفان. من أجل هذه الأسباب مجتمعة فإن البزل القطني يجب أن يسبق التصوير الطبقي المحوري، حتى في حال وجود اضطرابات في الوعي (كثيرة المصادفة في حالة التهاب السحايا بالمكورات الرئوية). طبعاً يجب استثناء وجود علامات عصبية موضعية، عندها احتمال وجود تشخيص آخر أو احتمال وجود اختلاطات داخل الجمجمة يفرض تغيير الخطة العلاجية، حيث أن البزل القطني يمكن أن يكون خطيراً هنا. زرع الدم والمعالجة بالصادات الحيوية يجب أن تبدأ هنا، قبل الحصول على الصور التشخيصية.
أمام هذه الحالة الإسعافية التصوير الطبقي المحوري لا يسمح بتشخيص التهاب السحايا ولكن يسمح في حالة وجود علامات توضع عصبية بتشخيص أغلب الاختلاطات: استسقاء الدماغ، خراج، دبيلة دماغية، احتشاء نزفي، التهاب البطين. هذا ومن المفضل استعمال المرنان المغناطيسي لتشخيص التهاب وريد خثري.
2. المعالجة بالصادات الحيوية لالتهاب السحايا الأولى (البدئي)
1. مظهر السائل الدماغي الشوكي:
= سائل دماغي شوكي نزفي: إذا لم يكن البزل القطني رضياً (نسبة كريات حمر/كريات بيض <1000 تشير إلى أن البزل القطني كان رضياً)، فهذا يعني أن هناك نزفاً سحائياً. الاستقصاءات الشعاعية العصبية يجب أن تحقق بسرعة. ولتجنب عدم تشخيص التهاب السحايا الجرثومي أو السلبي المختلط، فإن السائل الدماغي الشوكي يجب أن يزرع بشكل روتيني.
= سائل دماغي شوكي عكر أو قيحي: التشخيص هنا هو التهاب سحايا قيحي وهذا يعني جرثومي. المعالجة الاحتمالية بالصادات الحيوية يجب أن يبدأ بها إسعافياً، ومن المفضل توجيه هذه المعالجة حسب نتائج الفحص المباشر بعد تلوين غرام. هذا وتجدر الإشارة إلى أن بعض التهابات السحايا الفيروسية تترافق بسائل دماغي شوكي عكر (خلايا بيضاء >800/مم3).
= سائل دماغي شوكي صاف: المعالجة بالصادات الحيوية – إذا كانت مستطبة – تؤجل بانتظار نتائج الفحوص الخلوية الجرثومية والبيولوجية الكيميائية للسائل الدماغي الشوكي. وذلك في حال غياب علامات الخطورة أو الفرفرية الصاعقة.
2. الدراسة الخلوية والبيوكيميائية للسائل الدماغي الشوكي:
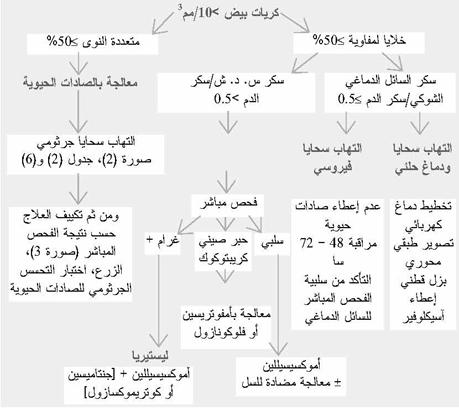
الدراسة الخلوية والبيوكيميائية للسائل الدماغي الشوكي، والتي يجب الحصول على نتائجها خلال الـ 30 دقيقة التالية للبزل، تسمح بطرح الاحتمالات التالية (صورة 1).
أ – فرط الخلايا مع أغلبية الخلايا المتعددة النواة:
على الأغلب الحالة هنا هي التهاب سحايا جرثومي، المعالجة بالصادات الحيوية يجب أن يبدأ بها بشكل فوري (جدول 6).
= إذا كان الفحص المباشر للسائل الدماغي الشوكي إيجابياً، فإن المعالجة بالصادات الحيوية تختار حسب الجرثوم، ومقاومته وهذه النتيجة تعدل فيما بعد حسب نتيجة اختبار التحسس الجرثومي للصادات الحيوية.
= إذا كان الفحص المباشر سلبياً (صورة 2) فالأمر يتعلق إما:
– بالتهاب سحايا جرثومي أخفي بمعالجة سابقة بالصادات الحيوية.
– التهاب سحايا بجرثوم صعب العزل أو التهاب سحايا في بدايته.
– التهاب سحايا فيروسي في بدايته.
– ورم التهابي أو لا ماس للسحايا، مما يفرض إجراء تصوير طبقي محوري: خراج دماغ، دبيلة تحت الجافية، أم دم فطرية، ورم داخل الجمجمة.
اختيار الصاد الحيوي هنا يستند إلى عمر المريض (جدول 2)، وجود عناصر موجهة لنوع العنصر المسبب (جدول 3) أو وجود علامات خطورة (جدول 4) ومقاومة الجراثيم.
صورة 1 – المعالجة حسب نتائج السائل الدماغي الشوكي
صورة 2 – معالجة التهاب السحايا الإنتاني

ب – فرط الخلايا مع أغلبية الخلايا اللمفاوية:
الخيار العلاجي يتعلق بالفحص العصبي، وبالنتائج البيوكيميائية للسائل الدماغي الشوكي (صورة 1).
• في حال نقص سكر السائل الدماغي الشوكي (نسبة سكر الـ س. د. ش/سكر الدم <0.5) أو وجود اضطرابات في الوعي أو تظاهرات عصبية موضعة أو لا فإن احتمال الليستيريا أو السل كبير هنا، والمعالجة يجب أن تبدأ بشكل إسعافي (أنظر صورة 1).
الليستيريا – والتي تتظاهر عادة بشكل تحت الحاد – تترافق عادة بعلامات التهاب دماغ مؤخر، الخلايا في السائل الدماغي الشوكي غالباً مختلطة (متعددات النوى وخلايا لمفاوية). في حال وجود التهاب السحايا السلي، فإن السائل الدماغي الشوكي يكون صافياً والخلايا اللمفاوية هي الغالبة. سوابق سلية، تدهور تدريجي للحالة العامة، اضطرابات الوعي، علامات عصبية لقاعدة الجمجمة (شلل الأعصاب القحفية، ارتفاع التوتر داخل الجمجمة) كلها عناصر توجه التشخيص.
هذا وقبل البدء بمعالجة خاصة بالسل حاوية على الإيزونيازيد (5 مغ/كغ/يوم)، ريفامبيسين (10 مغ/كغ/يوم)، إيتامبوتول (20 مغ/كغ/يوم) وبيرازيناميد (30 مغ/كغ/يوم) فإنه يجب التأكد من أن السائل الدماغي الشوكي كان قد زرع على وسط خاص للبحث عن عصيات كوخ.
عند المريض ذو المناعة الناقصة والمصاب بالفيروس VIH، يجب البحث عن أصل فطري (كريبتوكوكوس نيوفورمانس)؛ الفحص المباشر بواسطة الحبر الصيني، والبحث عن مولدات الضد في السائل الدماغي الشوكي والدم يجب أن يحقق ومن ثم المعالجة تكون بالأمفوتيريسين B + فلوسيتوزين أو فلوكونازول في الحالات الشديدة.
جدول 2 – الأسباب الرئيسية لالتهاب السحايا القيحي الشائع الأولي وعلاقته بالعمر
البالغ والطفل £5 سنوات: نيسيريا سحائية، مكورات عقدية رئوية، ليستيريا مونوسيتوجين
الرضيع والطفل <5 سنوات: نيسيريا سحائية، مكورات عقدية رئوية، هيموفيلوس أنفلونزا
حديث الولادة: مكورات عقدية آغلاتيكا (مكورات عقدية B)، جراثيم معوية، ليستيريا مونوسيتوجين
جدول 3 – عناصر موجهة نحو السبب
| 1. مكورات عقدية رئوية: | |
| القصة السريرية | الأعراض |
| – مريض كحولي مزمن | – بداية مفاجئة |
| – سوابق رض جمجمة، جراحة قاعدة الجمجمة | – تهيج، سبات، اختلاجات، علامات عصبية متوضعة تحت الخيمية |
| – سوابق التهاب سحايا بالمكورات الرئوية | – إنتان حديث أو حالي للطرق الهوائية: التهاب أذن، التهاب جيوب، ذات رئة |
| – رشح | |
| – تدهور وسائل الدفاع ضد الإنتان | |
| عدم وجود الطحال، إنتان بالـ VIH، ورم نقوي | |
| التشخيص يمكن أن يؤكد بواسطة زرع الدم | |
| 2. النيسيريا السحائية: | |
| – فصل الشتاء | – بداية مفاجئة |
| – قصة عدوى أو وباء | – فرفرية، خصوصاً إذا كانت منتشرة |
| – نقص في المتممة | – غياب العلامات العصبية الموضعية |
| التشخيص ممكن بواسطة زرع الدم ± PCR على المصل أو السائل الدماغي الشوكي | |
| 3. ليستيريا مونوسيتوجين: | |
| – عمر >50 سنة | – بداية تدريجية |
| – حمل | – علامات التهاب دماغ مؤخر |
| – نقص المناعة: معالجة بالكورتيزونات ورم نقوي | – س. د. ش قليل العكورة، صيغة مختلطة، أحياناً هناك أغلبية اللمفاويات ولكن الصيغة الكيميائية هي صيغة تقيح (فرط بروتين الـ س. د. ش والنسبة ما بين سكر س. د. ش/سكر الدم <0.5) |
| 4. هيموفيلوس أنفلونزا: | |
| – عمر >5 أعوام | – بداية مفاجئة (حادة) |
| – غياب الطعم المضاد للهيموفيلوس | – ترافق التهاب الأذن مع التهاب الملتحمة |
جدول 4 – علامات الخطورة
| – الفرفرية الصاعقة | – صدمة إنتانية |
| – سبات (محصلة غلاسكو >8) | – مرض سابق كامن يمكن أن يفقد معاوضته: قصور قلب، قصور تنفس، قصور وعائي دماغي، سكري معالج بالأنسولين |
| – ضغط شرياني انقباضي <90 مم زئبقي | |
| – تسرع التنفس >30/دقيقة | |
| – اضطرابات في البلع | |
| كل علامة خطورة تتطلب وضع المريض في قسم العناية المشددة | |
جدول 5 – حساسية الجراثيم
المكورات العقدية الرئوية
= عدد الجراثيم الحساسة للبنيسيللين في نقص: >50% عند الأطفال، >30% عند البالغ و1/3 من هذه الـ 30% هو ذو مستوى مقاومة مرتفع. نقص الحساسية على السيفالوسبورين جيل 3 هو حوالى 25% عند الطفل و15% عند البالغ؛ ولكن مع ذلك فإن المقاومة ذات المستوى المرتفع (£4 مغ/ل) تبقى نادرة.
= العوامل المؤهبة لنقص حساسية المكورات الرئوية على البنيسيللين:
– عمر <5 سنوات.
– معالجة بالبيتالاكتامين خلال الأشهر الـ 6 الماضية.
– إنتان بالـ VIH.
– أسباب أخرى لنقص المناعة.
= إن تحديد سريع للتركيز المثبط الأصغر للبيتالاكتامين (اختبار الأوكساسيللين، اختبار E) ضروري أمام كل عزل لمكورات رئوية في السائل الدماغي الشوكي.
النيسيريا السحائية:
عدد الجراثيم الحساسة على البنيسيللين في نقص » 10 – 30% ولكن لا يوجد مقاومة للسيفالوسبورين جيل 3.
الهيموفيلوس أنفلونزا:
المقاومة على الأموكسيسيللين نتيجة إفراز البيتالاكتاماز: 35 – 40% من الحالات.
ليستيريا:
مقاومة طبيعية للسيفالوسبورين جيل 3.
= في حال عدم وجود نقص سكر الـ س. د. ش (سكر س. د. ش/سكر الدم >0.5) وإذا كان التناذر السحائي غير مترافق مع أعراض أخرى، فالمعالجة تتعلق ببروتين الـ س. د. ش.
– إذا كان البروتين <1غ/ل، فالأمر يتعلق غالباً بالتهاب سحايا لمفاوي حاد على الأغلب فيروسي. التطور سليم مع شفاء من دون معالجة خلال بضعة أيام. هذا ويجب البحث أمام ظهور أقل عرض عصبي موضع أو اضطراب في الوعي عن التهاب السحايا والدماغ الحلئي: تصوير طبقي محوري إسعافي، تخطيط دماغ كهربائي، PCR حلئي في السائل الدماغي الشوكي.
الالتهاب الأولي بالـ VIH يجب التفكير به خاصة عند المريض الشاب إذا كان قد تعرض لتلوث بالـ VIH أو في حال ترافق الصورة السريرية مع شلل في أحد الأعصاب القحفية أو مع تناذر وحيد النوى.
– إذا كان بروتين الـ س. د. ش >1غ/ل، فهناك احتمال لالتهاب سحايا بالليستيريا، أو التهاب سحايا سلي، أو بالكريبتوكوك (VIH) أو حلئي. وأقل شك في أحد هذه العناصر يجب أن يوجهنا إلى البدء بالمعالجة المناسبة الاحتمالية.
– أسباب جرثومية أخرى أشد ندرة يمكن أن نشك بها وذلك حسب القصة السريرية: بروسيللا (دوكسيسيكلين + ريفامبيسين)، ليبتوسبيروز (بنيسيللين ج) مرض لايم Lyme (سيفترياكسون).
ج – عدد الخلايا طبيعي:
لا يوجد هنا التهاب سحايا، ولا يوجد أي استطباب لاستعمال الصادات الحيوية، ومع ذلك فإنه أمام حالة تناذر سحائي، هناك احتمال وجود التهاب سحايا جرثومي في بدايته (المكورات الرئوية، المكورات السحائية) أو التهاب سحايا بالكريبتوكوك (عند ناقصي المناعة) وهذا يدفعنا إلى الاحتفاظ بالمريض تحت المراقبة، مع العلم أن السائل الدماغي الشوكي قد أرسل للزرع. التشخيص هنا هو تفاعل سحائي نتيجة التهاب آخر. التهاب الجيوب، التهاب الحويضة والكلية، إلخ…
3. المعالجات المتممة أو المرافقة:
وجود علامات الخطورة تتطلب نقل المريض إلى العناية المشددة.
لا يوجد هناك استطباب للمعالجة بالصادات الحيوية داخل السائل الدماغي الشوكي في حالة التهاب السحايا البدئي أو الأولي.
هذا وينصح بإعطاء الكورتيزونات عند الطفل وعند البالغ لأنها تنقص الوفيات ونسبة حدوث العقابيل السمعية أو العصبية الحركية، يعطى هنا الديكساميتازون بضع دقائق قبل إعطاء جرعة الصاد الحيوي الأولى، وذلك داخل الوريد بجرعة 0.6 مغ/كغ/يوم على 4 دفعات خلال 2 – 4 أيام. في حال التهاب السحايا السلّي فإن فائدة الكورتيزونات تكون واضحة في الأشكال المختلطة بعلامات عصبية (1 مغ/كغ/يوم خلال 10 – 15 يوماً على الأقل).
جدول 6 – المعالجة المفضلة الواجب البدء بها في حالة التهاب السحايا القيحي البدئي (يجب إعادة تقويمها خلال 36 – 48 ساعة)
| الفحص المباشر سلبي مع غياب عناصر موجهة للمسبب وغياب علامات الخطورة | |||
| الصاد الحيوي | الجرعة مغ/كغ/يوم | طريق الإعطاء | |
| حديث الولادة <3 أشهر | [(سيفوتاكسيم
أو سيفترياكسون) + أموكسيسيللين] |
200 – 300
70 – 100 300 |
4 حقن
1 – 2 حقنة 4 – 6 حقن |
| رضيع، طفل أو بالغ | سيفوتاكسيم
أو سيفترياكسون |
200 – 300
70 – 100 |
4 حقن
1 – 2 حقنة |
| فحص مباشر سلبي مع وجود عناصر موجهة للمسبب ووجود علامات خطورة | |||
| المسبب المحتمل | العلاج المناسب | ||
| حديث الولادة <3 أشهر | مكورات عقدية B
جراثيم معوية ليستيريا مونوسيتوجين |
أموكسيسيللين
[سيفالوسبورين ج3 + أمينوزيد] [أموكسيسيللين + جنتاميسين] |
|
| رضيع أو طفل <5 سنوات | نيسيريا سحائية
مكورات عقدية رئوية هيموفيلوس أنفلونزا |
سيفالوسبورين* جيل 3 مفضلة على الأموكسيسيللين
[سيفالوسبورين* جيل 3 + فانكوميسين**] سيفالوسبورين جيل 3 |
|
| بالغ أو طفل £5 سنوات | مكورات عقدية رئوية
ليستيريا مونوسيتوجين نيسيريا سحائية |
[سيفالوسبورين* جيل 3 + فانكوميسين**]
[أموكسيسيللين ± (جنتاميسين أو كوتريموكسازول)] سيفالوسبورين* جيل 3 بشكل مفضل |
|
| الحمل | ليستيريا مونوسيتوجين | [أموكسيسيللين + جنتاميسين] | |
| غياب العناصر الموجهة للمسبب مع وجود علامات خطورة | |||
| حديث الولادة <3 أشهر | [أموكسيسيللين + سيفالوسبورين* جيل 3 + أمينوزيد] | ||
| رضيع، طفل أو بالغ | [أموكسيسيللين + سيفالوسبورين* جيل 3 + فانكوميسين**] | ||
* سيفالوسبورين جيل 3: سيفوتاكسيم أو سيفترياكسون.
** فانكوميسين: 40 – 60 * مغ/كغ/يوم، 4 حقن/يوم أو حقن مستمر (جرعة هجومية بدئية 15 مغ/كغ)
4. إعادة التقويم
يجب القيام به بعد 36 – 48 ساعة وذلك حسب المعطيات السريرية. البزل القطني مستطب فقط في حالة تطور سريري غير مناسب. وهو يفيد في الحكم على فعالية المعالجة إذا كان السائل الدماغي الشوكي قد أصبح عقيماً وإذا كان هناك عودة إلى النسبة الطبيعية للسكر في السائل الدماغي الشوكي. المشعرات الأخرى الخلوية والبيوكيميائية ليست لها أية قيمة تشخيصية أو إنذارية. في حالة فشل المعالجة فإنه من المحبذ تعيير نسبة الصاد الحيوي في السائل الدماغي الشوكي.
5. مدة المعالجة
في حالة الاستجابة للمعالجة فهي 7 أيام بالنسبة للمكورات السحائية، 14 يوماً بالنسبة للمكورات الرئوية و3 أسابيع بالنسبة لليستيريا.
3. المعالجة بالصادات الحيوية لالتهابات السحايا الثانوية
تحدث التهابات السحايا الثانوية بعد الرضوض (كسر جمجمة مغلق أو مفتوح، ثر أذني otorhée، ثر أنفي rhinorrhée) أو بعد تداخل علاجي (مداخلة عصبية جراحية، بزل قطني، حقن قرب الفقرات) التهابات السحايا هذه والحاصلة في المشفى (نوزوكوميالية) تسببها عضويات مجهرية آتية من المشفى، غالباً متعددة المقاومة (مكورات عنقودية مذهبة، مكورات عنقودية جلدية، عصيات غرام سلبية). الصاد الحيوي الأمثل لا يمكن اختياره إلا حسب معطيات اختبار التحسس الجرثومي للصاد الحيوي.
الصورة السريرية غالباً ما تكون خادعة، مع غياب التناذر السحائي في 50% من الحالات. هذا وإن وجود حمى معزولة، أو تغيرات في الحالة العصبية أو تطور غير طبيعي بعد الجراحة العصبية كلها تفرض القيام بالبزل القطني. المظهر العياني والنتائج الخلوية العضوية الكيميائية للسائل الدماغي الشوكي يمكن أن تتغير حسب الحالة (سائل نزفي، فرط بروتينات السائل الدماغي الشوكي بعد الرض…). الخلايا المحببة للسائل الدماغي الشوكي، نقص سكر هذا السائل، الفحص المباشر والزرع، كلها تسمح بالتشخيص الصحيح في الحالات الصعبة.
1. المعالجة بالصادات الحيوية:
المعالجة بالصادات الحيوية البدئية تُختار حسب المسبب المشكوك به، وحسب عوامل الخطورة الخاصة بالمريض (جدول 7 وجدول 8). المعالجة يجب أن تمدد عدة أسابيع مع تكييفها والمعطيات الجرثومية، والتطور السريري ومعطيات السائل الدماغي الشوكي. في حالة التهاب السحايا بالمكورات العنقودية الآتية من أجهزة التحويل أو التفجير، فإنه من المفضل غالباً سحب هذه الأجهزة ووضع تحويلات خارجية مؤقتة مكانها وذلك للحصول على تعقيم للسائل الدماغي الشوكي. في هذه الحالة الأخيرة استعمال الصادات الحيوية أصبح نادراً.
جدول 7 – عوامل الخطر لالتهاب السحايا الجرثومي الثانوي
| عوامل الخطر | العامل المسبب |
| كسر الجمجمة المغلق | مكورات رئوية، جراثيم معوية، هيموفيلوس أنفلونزا |
| كسر جمجمة مفتوح | مكورات رئوية، جراثيم معوية، هيموفيلوس أنفلونزا، مكورات عنقودية مذهبة |
| ثر أذني، ثر أنفي | مكورات رئوية، جراثيم معوية |
| جراحة عصبية | مكورات عنقودية(1)، عصيات غرام Θ(2) |
| دسام شرياني بطيني | مكورات عنقودية مذهبة، مكورات عنقودية جلدية |
(1) بصورة عامة مقاومة للميتيسيللين ومتعددة المقاومة (إنتان نوزوكوميالي).
(2) جراثيم معوية، بسودوموناس، عادة متعددة المقاومة (إنتان نوزوكوميالي).
جدول 8 – المعالجة بالصادات الحيوية لالتهابات السحايا الجرثومية الثانوية
| العامل المسبب | المعالجة بالصادات الحيوية |
| مكورات رئوية | [سيفالوسبورين جيل 3(1) + فانكوميسين(2)] |
| هيموفيلوس أنفلونزا | سيفالوسبورين جيل 3(1) |
| جراثيم معوية(3) | سيفالوسبورين جيل 3(1) |
| بسودوموناس أيروجينوزا(3) | [سيفتازيديم + (فوسفوميسين(4) أو سيبروفلوكساسين)] |
| مكورات عنقودية مذهبة(5)، مكورات عنقودية جلدية(5) | فانكوميسين(2). إذا كانت حساسة على الفوسفوسين: سيفالوسبورين جيل 3(1) + فوسفوميسين(4)
تعديل المعالجة حسب اختبار التحسس الجرثومي للصاد الحيوي إجباري |
(1) سيفوتاكسيم 200 – 300 مغ/كغ/يوم أو سيفترياكسون 70 – 100 مغ/كغ/يوم.
(2) فانكوميسين: 40 – 60 مغ/كغ/يوم، 4 حقن أو حقن مستمر (جرعة هجومية 15 مغ/كغ).
(3) جراثيم معوية، بسودوموناس سبيسيا، بشكل عام متعددة المقاومة (إنتان نوزوكوميالي).
(4) فوسفوميسين 200 مغ/كغ/يوم.
(5) بشكل عام مقاومة للميتيسيللين ومتعددة المقاومة (إنتان نوزوكوميالي).
2. المعالجة المرافقة:
لا يوجد هنا استطباب لاستعمال الكورتيزونات، حتى في حال وجود صورة سريرية خطيرة مع صدمة إنتانية. هذا وإن وجود احتمال حدوث إصابة للوظائف الحياتية أو صدمة إنتانية فهذا يتطلب نقل المريض إلى وحدة عناية مشددة.
4. المعالجة الوقائية
1. المعالجة الوقائية بالصادات الحيوية في حالات التماس مع المريض:
1. المعالجة الوقائية بالصادات الحيوية لالتهاب السحايا بالمكورات السحائية:
تطبق هذه الوقاية على الأشخاص الذين كانوا بتماس شديد أو متكرر مع المريض خلال الأيام العشرة السابقة لبداية علامات المرض، بشكل خاص الأشخاص الذين يعيشون معه في المنزل نفسه، أو الذين ناموا في غرفته، والأشخاص العاملين معه أو المرافقين له (مدارس، حضانة إلخ…). القانون الفرنسي DGS/SD5C/2002/40 الصادر في 15 تموز 2002 يستطب (صورة 3): إعطاء الريفامبيسين لمدة يومين (عند البالغ 600 مغ مرتين/يوم، عند الطفل من 1 – 15 سنة: 10 مغ/كغ/يوم، عند الطفل أقل من شهر: 5 مغ/كغ مرتين باليوم). عندما يكون هناك مضاد استطباب للريفامبيسين (حمل، عدسات لاصقة، إلخ…) يمكن استعمال السبيراميسين (3 ملايين وحدة عالمية مرتين باليوم عند البالغ و75000 وحدة عالمية/كغ مرتين باليوم عند الطفل لمدة 5 أيام). في حالة التهاب بالمكورات السحائية A، C، W135، أو Y فإننا نرفق هذه المعالجة بالطعم (الزمرة الجرثومية يجب أن ترسل إلى المركز الوطني المرجعي).
المريض نفسه يجب أن يتلقى هذه المعالجة الوقائية، وذلك بعد المعالجة الشافية (هذه الأخيرة لا تسمح في أغلب الحالات بالقضاء على بوابة الدخول الحنجرية) إلا إذا كانت المعالجة بواسطة السيفالوسبورين جيل 3.
كل حالة التهاب سحايا بالمكورات السحائية يجب أن تعلن مباشرة للجهات المختصة.
2. المعالجة الوقائية بالصادات الحيوية لالتهاب السحايا بالهيموفيلوس أنفلونزا:
إنها تستند على إعطاء الريفامبيسين 20 – 40 مغ/كغ/يوم لمدة 4 أيام من دون تجاوز 600 مغ/يوم، هذه الجرعة يمكن تطبيقها منذ عمر الشهر وهي تطبق على الأشخاص الذين كانوا بتماس مع المريض: عائلة المريض حتى البالغين منهم، وتعطى هذه المعالجة للطفل إذا كان عمره أقل من 4 سنوات إذا كان يعيش في نفس المنزل، وأخيراً فإنها تعطى للأطفال والبالغين المرافقين للطفل مكان وجوده (حضانة، إلخ…).
2. اللقاح:
1. اللقاح المضاد للمكورات السحائية:
يوجد حالياً 3 لقاحات: لقاحان متعددا السكاكر [A+C وA+C+W135+Y (Ménomune)] ولقاح C conjugué monovalent (Méninvact، Méningitec، Menjugate)، هذا ولا يوجد لقاح مضاد للمكورات السحائية زمرة B.
= في حالة وجوب التهاب سحايا فإن اللقاح يقترح على عائلة المريض وعلى هؤلاء الذين يتواجدون مع المريض في منطقة تجمع (حضانة، مدرسة، إلخ…).
في هذه الحالات يجب أن يعطى اللقاح بأسرع ما يمكن وخلال العشرة أيام الأولى التي تلي دخول المريض إلى المشفى.
المضادات الجسمية تظهر خلال 5 – 8 أيام وتبقى 3 – 4 سنوات.
اللقاح C conjugué monovalent هو الوحيد الفعال عند الأطفال وذوي الأعمار أقل من عامين.
= حالات أخرى:
– مسافرون أو مقيمون في منطقة موبوءة أو منطقة يوجد فيها المرض بشكل دائم، اختيار اللقاح يكون حسب الزمرة الجرثومية المسببة وحسب العمر.
– أطفال يشكون من نقص في الجزء النهائي للمتممة، (مرضى فاقدين للطحال تشريحياً أو وظيفياً).
2. اللقاح المضاد للهيموفيلوس أنفلونزا زمرة B:
يعطي اللقاح حماية كاملة تقريباً ضد التهاب السحايا المسبب من الهيموفيلوس أنفلونزا وبفضله اختفى هذا الالتهاب بشكل كامل تقريباً من فرنسا. إنه يشكل جزءاً من روزنامة لقاحات الرضع. ويعطى منذ عمر الشهرين، في نفس الوقت مع اللقاح DTC. Polio، وذلك بتحقيق 3 حقن متباعدة الواحدة عن الأخرى بفترة شهر. مع حقنة تذكير في الشهر الـ 18. إذا لقح الطفل ما بين 6 – 12 شهراً فإنه يعطى حقنتين بفارق شهر بين الواحدة والأخرى ومن ثم حقنة التذكير في الشهر 18. إذا لقح الطفل ما بين 1 – 5 سنوات: يعطى هنا حقنة واحدة.
3. اللقاح المضاد للمكورات الرئوية:
كل مريض شفي من التهاب سحايا بالمكورات الرئوية يجب أن يتلقى اللقاح.
يوجد لقاحان مضادان للمكورات الرئوية:
– لقاح متعدد السكاكر ذو 23 مكافئ.
– لقاح مرافق (conjugué) ملتصق على 7 مكافئات.
هذا وتحمي هذه اللقاحات من الإنتانات الاختراقية للمكورات الرئوية التي لها نفس زمرة اللقاح.